25 лет назад, когда Александр Ким только начинал работать, некоторые операции казались нереальными, а сейчас они рутинные. Нейрохирургия за эти годы изменилась кардинально. Как и поддержка неравнодушных людей, которые помогают детям с онкологией вовремя получить высококвалифицированное лечение и спасти жизнь.
— Нет, папа не отговаривал, но и не заставлял меня. Надо отдать ему должное, он сказал: «Выбирай сам, что тебе нравится». В детстве я видел только внешнюю сторону профессии. Студентом работал санитаром в той же больнице, что и отец, смотрел, как он оперирует. Для меня, как для любого молодого человека, который стремится к звёздам, нейрохирургия считалась высшим пилотажем, да и сейчас считается, наряду с кардиохирургией. (Я ни в коем случае не умаляю другие хирургические специальности).
Я хотел научиться так, как умеет мой отец, это естественно. В том возрасте я трудностей особо не боялся, хоть и наблюдал его многочасовые операции, дежурства, и его вечную усталось. Обычно люди идут семьёй на праздник или вечеринку. А отец приходил и через полчаса просто засыпал — сил не было, напряжение колоссальное. Но какой мужчина не стремится быть лучше?

Александр Ким в своём кабинете. Фото: Ольга Стриженкова для свет.дети
— Да, помню. Я тогда закончил институт в Хабаровске, поступил в интернатуру. Первая операция по удалению гематомы была у мужчины с тяжёлой черепно-мозговой травмой, кровоизлиянием в мозг. Я целый год дежурил в больнице: были бессонные ночи, много пациентов с травмами, но я понимал, что должен пройти школу молодого бойца. Так можно себя оценить и понять, есть ли способность принимать решения в ургентной (критической) ситуации. Это, как правило, острое кровотечение, отёк мозга во время операции. Если не испугался, значит, можешь идти дальше.
— Страшно мне не бывает. Но я всегда очень напряжён. По многу раз смотрю снимки, анализирую, в голове прорабатываю сценарии развития событий. Слава богу, сейчас очень много интраоперационных технологий, которые облегчают нам работу. Мы смотрим через микроскоп, используем нейросонографию (обследование состояния мозга новорожденных детей при помощи ультразвука). У нас есть нейронавигация, которая в трёхмерном пространстве может показать нужную траекторию действий. Есть великолепное анестезиологическое обеспечение: наркоз такой, что оперируешь спокойно, можно менять давление и т.д. Во время операции мы отслеживаем функции мозга: если подходишь к какой-то зоне, которую нельзя трогать, монитор подсказывает: «Осторожно!» Устанавливаются специальные датчики на руки и ноги пациента, все импульсы в постоянном режиме выводятся на экран. И если удаляешь опухоль, которая расположена близко к функционально важной зоне (затронуть которую нельзя ни в коем случае, иначе у человека после операции может развиться плегия — нарушение движения или речи), то нейрофизиолог предупреждает нас об этом.
Сейчас в операции может участвовать и 10 человек, всегда можно вызвать кого-то ещё, провести консилиум по ходу. Но всё равно, я в голове прорабатываю сценарий: что случится, если рядом никого не будет? Какие могут быть потенциальные проблемы? Что я могу предпринять, чтобы их решить?

Нейрохирург Ким Вон Ги, отец Александра Кима. Фото: из личного архива
— Да, это были сложные опухоли головного и спинного мозга, кропотливая микрохирургическая работа с отделением нормальных здоровых тканей мозга и сосудов, чтобы подойти к опухоли. Сам доступ к опухоли тоже занимает определенное время, если она расположена где-то глубоко в центре.
Однажды мы оперировали 16-летнюю девушку: у неё была большая опухоль мозга, и к тому же пациентка была беременна. Опухоль выявили где-то на середине срока, она была ещё не крупной. Решили понаблюдать, но образование стало расти. Приближалось время родов, срок был около 36 недель. Мы вынуждены были провести симультанную (одновременную) операцию: в Российский научно-исследовательский нейрохирургический институт имени профессора Поленова (сейчас это филиал НМИЦ им. В.А. Алмазова), где проходила операция, приехали коллеги из родильного дома, сделали кесарево сечение, а мы, пока действовал наркоз, приступили к своей части, убрали опухоль. Я тогда ассистировал профессору Вильяму Арамовичу Хачатряну.
Сейчас всё хорошо и у малыша, и у мамы. Естественно, мы поддерживаем отношения, ребёнку уже 11 лет.
— Основная проблема химиотерапии — во-первых, подобрать эффективный препарат, который мог бы подавлять или хотя бы тормозить рост опухоли. Есть много факторов, влияющих на это, но главная задача — противодействовать ведущему источнику роста.
А второе — действительно, у головного мозга выраженный гематоэнцефалический барьер. Он не пропускает ничего чужеродного, это защитный механизм. Препарат, который вводят в кровь, почти не попадает в опухоль. Поэтому разрабатывают методы, которые могли бы помочь транспортировать лекарства в мозг. Иногда мы ставим специальные системы, резервуары Ommaya: препараты с помощью шприца вводят прямо в ликвор (спинномозговую жидкость) как бы преодолевая гематоэнцефалический барьер. Иногда мы в конце операции, когда опухоль удалена и осталось её ложе (или если её полностью удалить не удается, потому что она затрагивает такую зону мозга, которую трогать нельзя), проводим на срез аппликацию химиопрепаратов, которые непосредственно подействуют на бластоматозные клетки.
Александр Ким в игровой комнате детского нейрохирургического отделения НМИЦ им. В.А. Алмазова. Фото: Ольга Стриженкова для свет.дети
— Я считаю, из нейрохирургических направлений детская — самая интересная и самая сложная. Во взрослой каждое подразделение занимается каким-то узким направлением: только позвоночником, только опухолями мозга, только сосудистой патологией. А в детской нейрохирургии такого разделения нет. И наше отделение — то, в котором концентрируются вообще все проблемы по нейрохирургии у детей. Рядом могут лежать пациенты с опухолью мозга, с эпилепсией, с патологией позвоночника. То, что мы оказываем помощь детям, накладывает определённый отпечаток на диагностические и лечебные подходы. Ребёнок — это не маленький взрослый.
— Есть сроки, установленные конституцией, но биологические границы провести очень сложно. Наверное, после пубертатного периода, ближе к 18 годам, подросток становится более схож со взрослым. Если у взрослого человека при операции нейрохирург может позволить потерю 1,5-2 литров крови практически без последствий, у ребёнка при той же проблеме не дай бог потерять больше 500 мл.
— За год у нас проходят лечение около 1000 пациентов. Из них мы оперируем где-то две трети, то есть делаем ежегодно, по статистике, около 600 операций. Мне достаётся небольшая часть. Я провожу около 100 хирургических вмешательств, естественно, тех, что считаются чуть более сложными. Хотя простых у нас не бывает, каждая требует усилий, человеческих ресурсов.
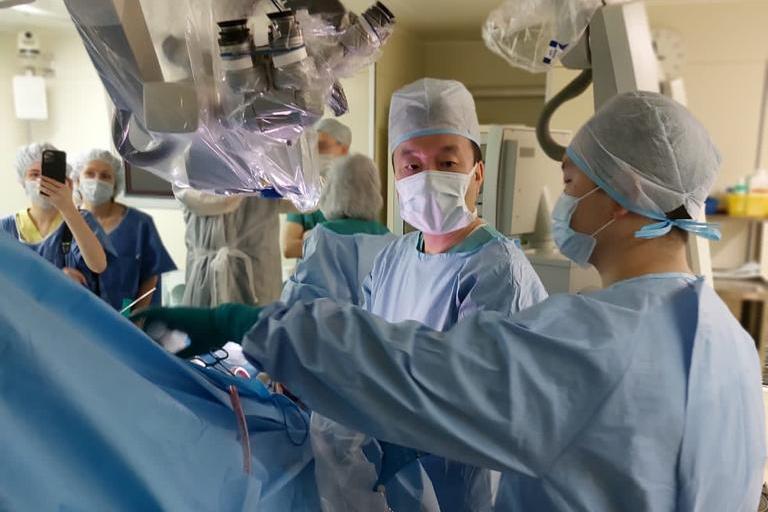
Александр Ким во время операции. Фото: из личного архива
— Вы затронули, наверное, самую болезненную сторону нашей работы. Поговорку эту я не люблю. Конечно, в детской нейрохирургии, как и вообще в медицине, с этим приходится сталкиваться. Неблагоприятные исходы есть у всех. К счастью, такие случаи бывают очень редко, у нас летальность меньше 1%. В год случается один, максимум два летальных исхода. Это самые сложные больные, которые к нам поступают уже в очень тяжёлом состоянии. Мы заранее предупреждаем родителей, что можем попробовать что-то сделать, но шансов практически нет. Все всё понимают, соглашаются.
Каждый летальный исход для нас — это ЧП, и в эмоциональном плане тоже. Мы все переживаем, тем более те, кто непосредственно лечил этого ребёнка. Да и вообще все вокруг. Каждый раз для отделения это траур, когда мы теряем своего пациента. Но если ты будешь рыдать вместе с мамой, то не сможешь работать. Этот баланс очень важно соблюдать: не быть циничным, но в то же время сохранять разум холодным, особенно во время операции.
— В нашем центре концентрируются самые сложные случаи, простые до нас не доезжают, их оперируют по месту жительства. Если взять отделение, как я говорил, мы делаем в год 600 операций. Около 150 из них связаны с опухолями, то есть онкологическими заболеваниями головного и спинного мозга.
Чуть большую долю занимают пороки развития. Гидроцефалия — самый частая патология, хотя у нас в отделении её очень мало по сравнению с другими медицинскими учреждениями. Около 100 операций в год связаны с различными костными деформациями черепа и лица: краниосиностозы, деформация орбит, лба и т.д
Затем идут пороки развития позвоночника и спинного мозга: грыжи, липомы, разные деформации. У нас в НМИЦ им. В. А. Алмазова есть перинатальный центр, куда беременные женщины поступают с уже выявленной патологией у плода. Если это патология ЦНС, наблюдаем мы. Ребёнок рождается в перинатальном центре, мы его сразу принимаем в свои радушные объятия. Если надо оперировать, оперируем, бывает — в первые несколько часов жизни. Есть патологии, которые требуют нашего раннего участия, а есть те, которые можно оперировать отсрочено.

Александр Ким со своим пациентом Володей. В 10 месяцев Володе была проведена операция по удалению медуллобластомы. Фото: из личного архива
— У Маргариты Борисовны, конечно, колоссальный опыт. Наши старые профессора говорили, что если у ребёнка очень большие глаза с длинными красивыми ресницами, у него может быть медуллобластома. Но я не думаю, что у каждого такого красивого ребёнка обнаружится злокачественная опухоль.
Очевидных критериев нет. Наверное, начальными проявлениями какого-то неблагополучия у ребёнка, не только опухолей ЦНС, являются изменения в поведении. Моя докторская диссертация посвящена рецидивам опухолей головного мозга у детей. Основная проблема в онкологии — то, что мы не можем влиять на длительное безрецидивное течение заболевания. Я анализировал предвестники рецидивов. Ярких симптомов не было, но менялось поведение у детей: или нарушался сон, или они становились более капризными, беспокойными без причины. На это надо обращать внимание.
Чуть меньше — около 50 операций в год — это хирургия эпилепсий. Многие не знают этого, думают, что болезнь можно лечить только таблетками. Нет, есть определенные виды эпилепсии, которые можно оперировать. Около 30 операций — сосудистые заболевания. Слава богу, что их у детей меньше, чем у взрослых. Делаем операции при повреждении периферических нервов:если после травмы какой-то нерв не работает, мы можем его восстановить, провести удаление рубцов и спаек, чтобы его освободить.
Самая интересная группа — функциональная нейрохирургия: это дети с ДЦП, с нарушением функций тазовых органов. Мы им имплантируем баклофеновые помпы, чтобы они могли двигаться. При нарушении функций тазовых органов устанавливаем спинальные стимуляторы, они восстанавливают нейрональную регуляцию, мочеиспускание. Есть такие операции как селективная дорсальная ризотомия, когда мы подсекаем определенные спинальные волокна для снижения спастики и улучшения локомоторных функций. Такие хирургические вмешательства завязаны на квотах, а импланты (симуляторы, помпы) — очень дорогостоящие, каждый больше 1 млн рублей.

Александр Ким. Фото: Ольга Стриженкова для свет.дети
— Мы всё время пытаемся разрушить миф о том, что в федеральный центр не попасть, что трудно получить квоту и практически невозможно из обычной деревни приехать на лечение в Москву или Питер. Чтобы это сделать, пациенту нужно только к нам обратиться. Собрать определенный пакет документов, он есть у каждого (СНИЛС, полис, свидетельство о рождении, паспорт мамы), взять направление 057-у, которое выдаёт поликлиника. Плюс, естественно, медицинские выписки, снимки. Эти документы можно отправить по почте, через телемедицинский канал (это должна сделать больница). И мы можем сами подать бумаги на квоту. Оформление квот занимает несколько дней, даже самых высокотехнологичных. За это время пациент с родителями сдаёт анализы и поступает к нам.
— Таких ситуаций масса. Я не могу выделить кого-то одного. У нас есть телемедицина. Я каждый день проверяю этот канал, в год провожу около 600 телемедицинских консультаций. Смотрю снимки, если нужна операция, пишу: «Госпитализация», экстренная или плановая. Есть определённая очередь в отделение, но она складывается из тех больных, операции которых можно отложить. А пациенты с опухолями или заболеваниями, где нужно срочно оказать помощь, принимаются вне её.
Бывает, что все места в отделении заняты, даже реанимация, вообще положить некуда. Тогда я могу дать рекомендацию, в какую клинику обратиться. Всё равно человек не остаётся без помощи. Если он из Питера, есть связь с городскими больницами: экстренную ситуацию могут купировать и там. Например, опухоль мозжечка. Она вызывает гидроцефалию: блокирует ликворные пути, у ребёнка развивается водянка, состояние ухудшается. Если мы не можем его взять, я советую, куда можно обратиться. Там ставят шунт или дренаж, ребёнку становится лучше, и потом в плановом порядке он спокойно поступает к нам на удаление опухоли.
— Со слов пациентов, в другие федеральные клиники попасть намного сложнее. Я имею ввиду не Новосибирск и Тюмень, а центральные регионы. Нашу нейрохирургию сравнивают с Центром нейрохирургии имени Бурденко, но туда попасть гораздо сложнее, у них огромная очередь, о чём они и сами говорят. Зачастую люди в регионах просто не знают, что в Петербурге тоже есть профильный медицинский центр, не знают, куда обращаться.

Подопечный фонда Женя Сидоренко. В семь месяцев Жене провели операцию по удалению тератоидной опухоли мозга в нейрохирургическом отделении НМИЦ им. В.А. Алмазова. Фото: Татьяна Решетняк для свет.дети
— Я поддерживаю отношения со всеми, кто этого хочет. Многие часто поздравляют с праздниками. К сожалению, иногда бывает, что пациентам приходится снова приезжать на лечение, случаются рецидивы. Сейчас к нам поступила 16-летняя девушка, которую я оперировал по поводу гидроцефалии в возрасте 10 месяцев. Ту проблему мы давно забыли, даже шунт удалили. Сейчас у нее приступы, она падает в обморок. Слава богу, НМИЦ им. В. А. Алмазова — многопрофильный медицинский центр, здесь вместе работают детские кардиологи, эндокринологи и многие другие специалисты. Пациентка проходит обследование. Надеюсь, ничего страшного не выявят. Кстати, девушка тоже хочет в будущем стать врачом.
— Да, два сына. Старший — студент первого курса мединститута в Хабаровске, там же, где учились его дедушка и папа.
— Я могу сказать по своему ощущению — да, больше.
— Естественно, диагностика улучшилась. Но и количество онкологических заболеваний увеличилось. Если говорить про нейроонкологию, согласно американской статистике опухоли ЦНС сейчас вышли на первое место у детей. Буквально ещё 10 лет назад они были на втором месте, на первом стояли лейкозы. У нас пациентами с такими диагнозами занимается отделение химиотерапии онкогематологических заболеваний и трансплантации костного мозга для детей, возглавляемое Юлией Валерьевной Диникиной.

Отделение нейрохирургии для детей НМИЦ им. В.А. Алмазова. Фото: из архива НМИЦ им. В.А. Алмазова
— Очень просто. Когда пациент поступает ко мне, и я вижу, что вначале могу что-то сделать хирургически, делаю это. Либо заранее предупреждаю Юлию Валерьевну о том, что есть такой пациент, либо мы с ней обсуждаем, когда он спорный.
Если это первичный больной, и у него только что выявили опухоль, он поступает к нам, чтобы мы выполнили гистологический анализ. Онкологам необходимо знать подтип заболевания и видеть всю панель — иммуногистохимию, наличие мутаций и т.д. Помочь в этом можем мы, взяв опухолевый материал. Естественно, основная цель — полностью убрать опухоль или удалить максимум патологической ткани, тогда им будет легче продолжать лечение. После этого пациент отправляется в отделение химиотерапии. А оттуда поступают к нам только в случае рецидивов: зачастую он сразу идёт в операционную, чтобы не тратить время на бумажную волокиту.
— Не секрет, что в НМИЦ им. В. А. Алмазова достаточно серьёзное обеспечение, поэтому наше отделение не нуждается в помощи фондов. Иногда к Новому году пациентам привозят подарки, проводят концерты для детей, приходят Дед Мороз и Снегурочка.
Если вы хотите знать лично моё мнение — конечно, фонды делают колоссальную работу. Человек никогда не готов к тому, что он может попасть в беду. Государство старается помочь. Но с фондами можно быстрее решить те проблемы, которые государство будет решать дольше, а иногда времени на это просто нет. Я знаю, что фонды помогают детям с онкологией, это огромная поддержка.
Часто людей беспокоит то, каким образом собираются средства и как они тратятся. Слава богу, у меня на пути не было нечестных фондов, я всегда сталкивался с приличными людьми. Вижу, что они хотят помочь.

Александр Ким. Фото: Ольга Стриженкова для свет.дети
— Сейчас наше отделение не испытывает никаких сложностей. Да, многие волнуются и боятся, что они могут начаться, но в реальности их нет. Глобально сказать про импортозамещение я пока не могу. Наши поставщики говорят, что краха поставок не ожидается. Волнения присутствуют, это ситуация неопределенности. Мы работаем, стараемся не паниковать, делать то, что умеем. Верим, что всё будет хорошо, по-другому никак. Это не первое испытание для страны и меня. В 1998 году я приехал в клиническую ординатуру Петербурга, когда случился кризис. Но тогда мы были молоды, ничего не опасались, вся жизнь была впереди. Да и сейчас ещё половина как минимум! Я полон оптимизма.
Мир изменился, но детям с онкологией по-прежнему нужна наша поддержка. Станьте опорой для тех, кто надеется на помощь.
Текст: Наталья Лавринович
28.03.2022






